Рак печени
Общая информация
Краткое описание
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Группировка по стадиям:
| Стадия 0 | Тis | N0 | М0 |
| Стадия І | Т1 | N0 | М0 |
| Стадия ІІ | Т2 | N0 | М0 |
| Стадия ІІІА Стадия ІІІВ Стадия ІІІС | Т3 | N0 | М0 |
| Т4 | N0 | М0 | |
| Любая Т | N1 | М0 | |
| Стадия ІV | Любая Т | Любая N | М1 |
Диагностика
Диагностические критерии
Жалобы и анамнез
Патогномоничных симптомов рака печени не установлено. Жалобы больного могут соответствовать проявлениям различных заболеваний печени (хронический гепатит, цирроз и т.д.). Похудание и слабость, анемия, тошнота, так же, как и при других локализациях рака, являются общими симптомами интоксикации.
При типичной картине заболевания ведущими симптомами являются прогрессирующая слабость, адинамия, потеря аппетита, кахексия, нередко тошнота и рвота. Появляется чувство тяжести и постоянные боли в правом подреберье или эпигастрии, развивается анемия.
При развитии рака печени на фоне цирроза в клинической картине заболевания все чаще преобладают симптомы злокачественного новообразования. Быстро прогрессирует ухудшение состояния больного, усиливаются боли в области печени, появляются и нарастают асцит, желтуха, лихорадка, возникают частые носовые кровотечения, нередко обнаруживаются кожные телеангиэктазии.
Малосимптомная форма первичного рака печени протекает часто по типу хронического гепатита, без постоянных и типичных клинических признаков злокачественного новообразования. В ряде случаев в клинической картине первичного рака печени ведущими могут быть симптомы возникшего осложнения либо признаки метастазирования опухоли.
Физикальное обследование
Печень довольно быстро увеличивается в размерах, при этом ее нижний край нередко определяется на уровне пупка и ниже, при пальпации она умеренно болезненна, плотная, бугристая, иногда определяется изолированный опухолевый узел.
В некоторых случаях первичного рака печени отмечается высокая лихорадка, неподдающаяся терапии; симптомы поражения печени в этих случаях появляются позже.
В клинической симптоматике осложнений характерны: обтурационная желтуха (сдавление магистральных желчных протоков опухолью либо ее метастазами), спленомегалия, асцит, расширение подкожных вен передней брюшной стенки, желудочно-кишечные кровотечения (сдавления воротной вены), признаки разрыва опухоли спонтанной или под влиянием незначительной травмы с внутрибрюшным кровотечением и последующим перитонитом.
Метастазы рака печени наиболее часто выявляются в самой печени (внутриорганное метастазирование), в лимфатических узлах ворот печени, малого сальника, чревных, параортальных, а также других органах (легкие, плевра, брюшина, почки, поджелудочная железа, кости).
Распознавание рака печени, особенно в начальной стадии, довольно трудно, так как нет специфических симптомов заболевания. Поэтому рак печени часто диагностируется уже в далеко зашедших стадиях. Важное значение имеют данные анамнеза (лихорадка, боли в правой половине живота, увеличение печени), клинического обследования (увеличение или деформация живота, выраженная подкожная сосудистая сеть в верхней половине живота, изменение формы и размеров печени).
Инструментальные исследования
Ультразвуковое исследование (УЗИ) позволяет обнаружить опухоль и в некоторых случаях ее тип.
Компьютерная томография (КТ) очень эффективна при диагностике опухолей печени. В некоторых случаях для улучшения изображения печени внутривенно вводится контрастное вещество.
Магнитно-резонансная томография (МРТ) позволяет не только обнаружить опухоль в печени, но и иногда дает возможность отличить злокачественную опухоль от доброкачественной.
Ангиография. В артерию вводится контрастное вещество, что позволяет обнаружить сосуды, кровоснабжающие опухоль печени, и решить вопрос об объеме операции.
При подозрении на опухоль печени природа и характер образования должны быть твердо установлены во время обследования, включающее сбор анамнеза, осмотр, визуализацию опухоли (УЗИ, МРТ, КТ), а также определение опухолевых маркеров.
Динамическое наблюдение больного с целью уточнения природы образования недопустимо!
Схематично алгоритм действий при подозрении на новообразование печени можно представить следующим образом:
Консультация сосудистого хирурга при распространенном процессе на предмет возможности проведения комбинированной операции.
Диагностические мероприятия
Основные, проводятся на догоспитальном этапе:
1. Общий анализ крови.
2. Биохимический анализ крови: общий белок, мочевина, креатинин, билирубин, амилаза, трансаминазы, электролиты, глюкоза.
3. УЗИ органов брюшной полости с чрескожной пункционной биопсией печени.
4. КТ/МРТ ОБП с контрастированием (артериальная фаза).
7. Рентгенологическое исследование легких.
8. УЗИ периферических лимфатических узлов, пальцевое исследование прямой кишки, осмотр гинеколога (у женщин).
9. Группа крови, резус-фактор.
Дополнительные:
1. Сцинтиграфия печени, лапароскопия, ангиография, сцинтиграфия костей скелета.
2. Спленопортография, трансумбиликальная портогепатография, целиакография, радиоизотопное сканирование печени, ПЦР-диагностика, ПЭТ-исследование.
Лабораторная диагностика
Лабораторные исследования:
1. Общий анализ крови.
2. Биохимический анализ крови: общий белок, мочевина, креатинин, билирубин, амилаза, трансаминазы, электролиты, глюкоза.
3. Кровь на онкомаркер АФП, РЭА, СА 19-9.
Лабораторные исследования обнаруживают гипохромную анемию, лейкоцитоз, ускорение СОЭ, увеличение активности трансаминаз и щелочной фосфатазы, увеличение уровня онкомаркеров.
Гепатобластома
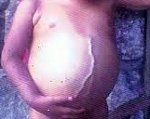
Гепатобластома – это злокачественная низкодифференцированная опухоль печени эмбрионального происхождения, развивающаяся в раннем детском возрасте. Клинически проявляется увеличением размера живота, пальпируемым объемным образованием в области правого подреберья, болями, тошнотой, снижением аппетита. В диагностике используют УЗИ печени, КТ и МРТ брюшной полости, сцинтиграфию, биопсию печени, определение уровня альфа-фетопротеина в крови. Гепатобластома может быть удалена путем резекции печени; лечение при необходимости дополняется химиотерапией; в редких случаях возможна пересадка печени.
МКБ-10
Общие сведения
Гепатобластома – наиболее часто диагностируемая злокачественная опухоль печени у детей, которая встречается в раннем возрасте до 5 лет, преимущественно – на первом году жизни. При возникновении у пациентов старше 5 лет обычно характеризуется более агрессивным течением. Мальчики страдают в 1,5-2 раза чаще девочек. Специалисты отмечают, что гепатобластомы чаще диагностируются у лиц, страдающих семейным полипозом толстого кишечника, что указывает на возможную наследственную предрасположенность.
Причины гепатобластомы
Точные причины возникновения неоплазии не выяснены. Опухоль часто выявляется при наследственных аномалиях, имеющих склонность к развитию злокачественных новообразований (семейном аденоматическом полипозе, гемигипертрофии, синдроме Бекуита-Видеманна). Нарушение внутриутробного развития вследствие генных мутаций или действия определенного онкогена может приводить к нарушению дифференцировки, неконтролируемой пролиферации незрелых клеток и развитию эмбриональных опухолей.
Патанатомия
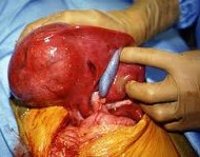
Новообразование обычно поражает правую долю печени, состоит из одного или нескольких узлов беловато-желтого цвета, не имеющих капсулы, свободно прорастающих в печеночную ткань и способных продуцировать желчь. На разрезе неоплазия имеет четко очерченное, дольчатое строение с очагами кровоизлияний и некроза. Гепатобластома возникает из эмбриональных клеток печени и содержит незрелые гепатоциты, находящиеся на разных стадиях развития и неспособные к выполнению нормальных функций. В современной онкологии выделяют эпителиальный и смешанный (эпителиально-мезенхимальный) морфологические типы опухоли.
Эпителиальный тип гепатобластомы характеризуется наличием эмбриональных, фетальных и мелкоклеточных недифференцированных клеточных структур. Опухоли из эмбриональных и фетальных клеток часто содержат очаги экстрамедуллярного кроветворения и сосудистые «озера» (расширенные сосуды, включающие эритроциты и костномозговые клетки). Мелкоклеточный недифференцированный компонент представлен лимфоцитоподобными клетками с высокой митотической активностью.
Смешанный тип гепатобластомы сочетает в себе фетальный и/или эмбриональный виды гепатоцитов с компонентами мезенхимы (фиброзной, хондроидной, остеоидной ткани). Смешанный тип новообразования также может содержать тератоидные структуры: островки многослойного плоского или железистого эпителия, поперечнополосатой мышечной ткани, меланинсодержащие клетки.
Классификация
Симптомы гепатобластомы
Начальный период протекает без выраженной симптоматики, развернутая клиника свойственна для прогрессирующей, метастатической стадии опухоли. У детей может обнаруживаться увеличение объема живота, его выбухание; определяться объемное уплотнение в правом подреберье, болевой синдром. Прогрессирование гепатобластомы сопровождается потерей аппетита, снижением веса тела, тошнотой, недомоганием.
Диспепсические расстройства встречаются редко. Появление фебрильной температуры, рвоты, проявлений желтухи, снижение массы тела указывает на далеко зашедший опухолевый процесс. В отдельных случаях может происходить преждевременное половое созревание вследствие продукции опухолью хорионического гонадотропина. Гепатобластома является быстрорастущей неоплазией. Существует высокий шанс метастазирования гематогенным путем в легкие, головной мозг, кости и брюшную полость.
Диагностика
Специфических методов диагностики не существует. Общий осмотр и пальпация живота позволяют определить наличие образования в правом подреберье. УЗИ печени и брюшной полости выявляет расположение опухоли, количество узлов, поражение печеночных сосудов и нижней полой вены. КТ и МРТ, радиоизотопное сканирование печени и ангиография помогают при определении стадии заболевания и планировании объема операции. Рентгенография грудной клетки и брюшной полости позволяют установить метастатическое поражение других органов, наличие в основной опухоли кальцификатов, исключить другие новообразования. Биопсию печени выполняют в случае сомнительного диагноза.
Лечение гепатобластомы
В более тяжелых случаях применяют предоперационную химиотерапию для уменьшения размеров и более полного иссечения опухоли, сокращения объема оперативного вмешательства. Обычно детям химиотерапия необходима не только до, но и после операции для уничтожения неудаленных опухолевых клеток. Лучевая терапия может применяться только паллиативно для купирования болей и уменьшения проявлений желтухи. В некоторых случаях возможно проведение трансплантации печени.
Прогноз и профилактика
Гепатобластома у детей. Клинические рекомендации.
Гепатобластома у детей
Оглавление
Ключевые слова
Список сокращений
БРВ – безрецидивная выживаемость
в/в – внутривенное введение
КТ – компьютерная томография
ЛТ – лучевая терапия
мг/м 2 – миллиграмм на метр квадратный
МЕ/мл – международных единиц на миллилитр
МЗ РФ – Министерство Здравоохранения Российской Федерации
МКБ – международная классификация болезней
МРТ – магнитно-резонансная томография
НИИ – научно исследовательский институт
ОВ – общая выживаемость
РИД – радиоизотопная диагностика
РОНЦ – Российский Онкологический Научный Центр
РФ – Российская Федерация
УЗВТ – ультразвуковая томография
УЗИ – ультразвуковое исследование
ЩТ – щелочная фосфатаза
ЭХО-КГ – эхокардиография сердца
COG – Children’s Oncology Group (Детская онкологическая группа)
JLTG – Japanes Liver Tumor Group (Японская группа изучения опухолей печени)
PRETEХT – Pretreatment Extent of Disease (предоперационное стадирование болезни
SIOP – International Society of Pediatric Oncology (Международное общество детских онкологов)
Термины и определения
Безрецидивная выживаемость (БРВ) – от момента наступления ремиссии до момента возникновения рецидива.
Полихимиотерапия – схема введения нескольких химиопрепаратов, в которой учитывается доза, кратность, дни и способ введения цитостатика.
Прогрессирование – появление нового поражения и/или любой рост первичных поражений более, чем на 25%;
Общая выживаемость (ОВ) – от начала лечения до окончания исследования или смерти больного.
1. Краткая информация
1.1 Определение
Гепатобластома (ГБ) – злокачественная опухоль печени, которая развивается из эмбриональной плюрипотентной закладки.
1.2 Этиология и патогенез
ГБ имеет уникальное возрастное распределение [1, 2, 8, 10]. Отмечается два возрастных пика заболеваемости: первый происходит при рождении или в первый месяц жизни, второй приходится на 16–18-й месяцы жизни [1, 3]. ГБ встречается и у взрослых, хотя чрезвычайно редко [1, 6, 9]. ГБ у детей старше 5 лет, как правило, имеет более агрессивное течение, и имеет характеристики гепатоцеллюлярного рака.
Метастазирует ГБ наиболее часто в легкие и кости [1, 5, 7]. Регионарные лимфоузлы печени поражаются чрезвычайно редко [1].
1.3 Эпидемиология
Первичные опухоли печени у детей являются относительно редкой патологией и составляют, по данным различных авторов, от 1 до 4% всех новообразований, встречающихся в детском возрасте [1, 2, 4, 10]. Данная патология характеризуется медленным развитием опухолевого процесса и отсутствием специфичных для этого заболевания жалоб [1, 7].
Наиболее частой злокачественной опухолью печени у детей является ГБ [1, 2, 3, 6, 8]. Чаще встречается у мальчиков: половое соотношение составляет от 1,5:1 до 2:1 [1, 2, 5, 9].
Заболеваемость опухолями печени увеличилась за последние несколько десятилетий, хотя редкость опухолей печени у детей и их небольшое число требуют осторожности в интерпретации [5]. Ряд исследований выявили тенденцию роста заболеваемости опухолями у детей с 1992 до 2010 гг. ежегодно на 4,3% [1,4,7,10]. Причины увеличения заболеваемости не известны, но одним из факторов считают увеличение выживаемости недоношенных детей, имеющих высокий риск развития ГБ [3, 5, 8].
1.4 Кодирование по МКБ 10
Злокачественное новообразование печени и внутрипеченочных желчных протоков (C22):
1.5 Классификация
Наиболее распространены две системы стадирования опухолей печени: североамериканская постхирургическая и европейская дохирургическая — PRETEХT (Pretreatment Extent of Disease) (табл.1). Изначально данные системы были разработаны для ГБ, затем стали применяться при гепатоцеллюлярном раке печени и саркомах печени.
Таблица 1 – Североамериканская постхирургическая и европейская дохирургическая системы стадирования:
Стадия
Постхирургическая
Дохирургическая (PRETEXT)
Нет метастазов, опухоль полностью удалена
Поражен только 1 сектор печени, прилежащие 3 сектора свободны от опухоли
Нет метастазов; большая часть удалена, оставлена резидуальная опухоль (позитивный край, разрыв опухоли, распространение опухоли во время операции)
Поражены 2 сектора печени, два соседних сектора свободны
Нет отдаленных метастазов; нерезектабельна или резецирована с оставлением макроскопической опухоли, или позитивные узлы
Поражены 3 соседних сектора печени или 2 несоседних, один сектор или 2 несоседних свободны от опухоли
Отдаленные метастазы вне зависимости от поражения печени
Опухоль поражает все 4 сектора печени, нет свободных от опухоли секторов
Система PRETEXT была дополнена в 2005 г. в основном за счет уточнения экстрапеченочного распространения опухоли. Были добавлены новые критерии: вовлеченность хвостатой доли, разрыв опухоли, асцит, прямое врастание в желудок или диафрагму, фокальность опухоли, вовлечение лимфоузлов, отдаленные метастазы и поражение сосудов (табл. 2). Включение дополнительных критериев позволяет стратифицировать пациентов по группам риска. Эта система в настоящее время применяется в протоколах International Society of Pediatric Oncology (SIOP), Children’s Oncology Group (COG) и Japanes Liver Tumor Group (JLTG).
Для определения распространенности поражения печени после проведения неадъювантной химиотерапии предложена классификация POSTTEXT. Критерии аналогичны системе PRETEXT (табл. 2).
Таблица 2 – Дополнительные критерии PRETEXT (2005)
Категория
Критерии
C (хвостатая доля)
E (внепеченочное интраабдоминальное), добавляется «а», есть асцит (например, Е0а)
врастание в органы или диафрагму
перитонеальные узлы поражение
F (фокальность)
H (разрыв или внутрибрюшное кровотечение)
внутрибрюшное кровотечение (разрыв опухоли)
нет кровотечения (нет разрыва)
M (отдаленные метастазы), добавляется «а» для определения локализации мишени
любые метастазы (исключение E и N)
N (поражение лимфоузлов)
внеабдоминальные (с или без абдоминальных)
P (вовлечение воротной вены), добавляется «а», есть внутрисосудистое поражение (например, P1а)
только правая или левая ветви
V (Нижняя полая вена и/или печеночные вены), добавляется «а», есть внутрисосудистое поражение (например, V3а)
вовлеченность одной печеночной вены и нет поражения
вовлеченность двух печеночных вен и нет поражения
вовлеченность трех печеночных вен и/или поражение
Выделяют следующие группы риска:
2. Диагностика
2.1 Жалобы и анамнез
Комментарии: общий опухолевый симптомокомплекс – слабость, снижение аппетита, сонливость, лихорадка без видимых причин, вялость, потеря массы тела, проявления опухолевой интоксикации, сосудистая сеть на животе.
2.2 Физикальное обследование
Комментарии: с целью выявления возможных метастатических поражений.
2.3 Лабораторная диагностика
Комментарии: общий анализ крови (с формулой), общий анализ мочи, коагулограмма,, биохимический анализ крови (глюкоза, мочевина, креатинин, общий белок, альбумин, билирубин, аланинаминотрансфераза (АЛТ), аспартатаминотрансфераза (АСТ), лактатдегидрогеназа (ЛДГ), щелочная фосфатаза (ЩФ), электролиты), суточный сбор мочи на клиренс по эндогенному креатинину, определение группы крови, резус фактора, исследование на определения сифилиса, вируса иммунодефицита человека, специфическая серологическая диагностика вирусных гепатитов (В и С).
2.4 Инструментальная диагностика
1) диагностика объемных образований печени;
2) дифференциальная диагностика между солидной опухолью и кистозным образованием, объемным неопухолевым процессом или паразитарным поражений органа;
3) определение распространенности опухолевого поражения по печени;
4) оценка состояния зон регионарного метастазирования.
Комментарии: позволяют оценить распространенность и локализацию опухолевого процесса, состояние зон регионарного метастазирования, метастатическое поражение органов брюшной полости.
1) отсутствие лучевой нагрузки;
2) при опухолях больших размеров лучше дифференцируется распространение в прилежащие органы и анатомические структуры;
3) возможность дифференцировать опухолевые и геморрагические тромбы.
Комментарии: для определения сосудистой архитектоники печени, если при КТ и/или МРТ не получено четкой информации.
Комментарии: позволяет выявить органную недостаточность.
Комментарии: рекомендации по выполнению тонкоигольной биопсии: 1) выполняется обязательно под контролем УЗВТ; 2) предпочтителен передний доступ для пункции с последующим иссечением пункционного канала во время хирургического лечения; 3) рекомендована режущая игла; 4) необходимо выполнять несколько вколов в опухоль для поучения достаточного количества материала; 5) при кистозных опухолях без солидного компонента тонкоигольная биопсия не проводится, хирургическое лечение выполняется на первом этапе.
3. Лечение
Графическое представление проведения одного курса полихимиотерапии
CISP 40 мг/м2 _____________________________________________________?____?___
Дни введения 1 2 3 4 5 6 7 8 9 10 11
12 13 14 15 16
Схема химеотерапии. Режим DDP/DOXO/CARBO:
1) карбоплатин 100 мг/м 2 или 18 мг/кг внутривенно с 1-го по 5-й дни;
2) доксорубицин 30 мг/м 2 или 1 мг/кг внутривенно в 1-й и 2-й дни;
3) циспланин 40 мг/м 2 или 1,6 мг/кг внутривенно в 15-й и 16-й дни.
Комментарии: выбор тактики лечения зависит от стадии заболевания, морфологического варианта опухоли (группа риска), возраста пациента.
3.1 Неоадьювантная полихимотерпия
Предоперационная ПХТ не рекомендована пациентам с благоприятными морфологическими формами опухоли, I, II стадии заболевания и группе очень низкого риска, при кистозном варианте строения ГБ.
Комментарии: на первом этапе проводится хирургическое лечение.
3.2 Хирургическое лечение
Рекомендована срединная лапаротомия в качестве хирургического доступа.
Уровень убедительности – C (уровень доказательности – 3) [1,2,3,6]
Уровень убедительности – C (уровень доказательности – 3) [1,2,3,6]
Комментарии: на первом этапе выделяются необходимые для линирования сосуды кавальных ворот печени, которые берутся на турникет, вторым этапом мобилизуются и лигируются короткие печеночные вены, далее в портальных воротах лигируется необходимая ветка печеночной артерии, портальной вены и желчного протока, после чего лигируется ранее взятая на турникет вена в кавальных воротах органа.
Уровень убедительности – C (уровень доказательности – 3) [1,2,3,4,7]
Комментарии: Операция по удалению метастазов выполняется после окончания программной терапии. Хирургом может быть рассмотрен вопрос эндохирургического удаления метастазов.
Уровень убедительности – B (уровень доказательности – 2A) [1]
3.3 Адьювантная полихимиотерапия
4. Реабилитация
Комментарии: более частые исследования показаны при наличии кардиопатологии.
5. Профилактика и диспансерное наблюдение
Критерии оценки качества медицинской помощи
Критерии качества
Уровень достоверности доказательств
Уровень убедительности рекомендаций
Выполнен осмотр врачом-детским онкологом
Выполнена магнитно-резонансная томография с внутривенным контрастированием органов брюшной полости и забрюшинного пространства и/или компьютерная томография органов брюшной полости и забрюшинного пространства
Выполнено ультразвуковое исследование органов брюшной полости и забрюшинного пространства
Выполнена компьютерная томография органов грудной клетки
Выполнено морфологическое исследование ткани первичной опухоли и/или очагов, подозрительных на метастатические
Выполнен просмотр/пересмотр гистологических препаратов врачом-патологоанатомом в профильной медицинской организации
Выполнена имплантация венозной порт-системы или установка центрального венозного катетера, введенного через периферическую вену (перед началом первого курса полихимиотерапи)
Выполнено удаление центрального венозного катетера, введенного через периферическую вену не позднее 6 месяцев от момента установки
Выполнено морфологическое исследование удаленных тканей (при хирургическом вмешательстве)
Выполнена компьютерная томография органов грудной клетки не реже 1 раза в 2 месяца при отсутствии метастатического поражение органов грудной клетки и не реже 1 раза в 1 месяц при метастатическом поражении органов грудной клетки
Выполнен осмотр врачом-детским онкологом перед началом каждого курса полихимиотерапии
Выполнен осмотр врачом – детским онкологом и врачом-радиологом перед каждым курсом лучевой терапии
Проведен следующий курс полихимиотерапии не позднее 21 дня от момента начала предыдущего курса полихимиотерапии (при наличии медицинских показаний и при отсутствии медицинских противопоказаний)
Выполнен общий (клинический) анализ крови развернутый с подсчетом лейкоцитарной формулы перед каждым курсом полихимиотерапии и не реже 1 раза в неделю при проведении лучевой терапии или полихимиотерапии
Выполнен анализ крови биохимический общетерапевтический (мочевина, креатинин, общий белок, альбумин, общий билирубин, аланинаминотрансфераза, аспартатаминотрансфераза, лактатдегидрогеназа, натрий, калий, хлор) перед каждым курсом полихимиотерапии и не реже 1 раза в неделю при проведении лучевой терапии или полихимиотерапии
Выполнен анализ мочи общий перед каждым курсом полихимиотерапии и не реже 1 раза в неделю при проведении лучевой терапии или полихимиотерапии
Выполнено хирургическое вмешательство не позднее 7-14 дня от момента завершения предоперационной полихимиотерапии (при наличии медицинских показаний и при отсутствии медицинских противопоказаний)
Выполнено введение химиотерапевтических препаратов на фоне инфузионной терапии из расчета 2 или 3 л/м2 /сутки (при внутривенной полихимиотерапии)
Проведена терапия антибактериальными лекарственными препаратами (при фебрильной нейтропении)
Отсутствие гнойно-септических осложнений
Список литературы
Приложение А1. Состав рабочей группы
Конфликт интересов отсутствует.
Приложение А2. Методология разработки клинических рекомендаций
В данных клинических рекомендациях все сведения ранжированы по уровню достоверности (доказательности) в зависимости от количества и качества исследований по данной проблеме.
Таблица П1– Уровни доказательств в соответствии с международными критериями.
Категория
Доказательства
Мета-анализ рандомизированных контролируемых исследований
По крайней мере, 1 рандомизированное контролируемое исследование
По меньшей мере, 1 контролируемое исследование без рандомизации
По крайней мере, 1 квази-экспериментальное исследование
Описательные исследования, такие как сравнительные исследования, корреляционные исследования или «случай-контроль» исследования
Отчет экспертного комитета или мнение и/или клинический опыт уважаемых авторитетов
Таблица П2 –Уровни убедительности рекомендаций.
Уровень
Основания
Уровень доказательства 1
Уровень доказательства 2 или экстраполированные рекомендации уровня доказательства 1
Уровень доказательства 3 или экстраполированные рекомендации уровней доказательства 1 или 2
Уровень доказательства 4 или экстраполированные рекомендации уровней доказательства 2 или 3
Приложение А3. Связанные документы
Приложение Б. Алгоритмы ведения пациента
1. Алгоритм обследования и лечения пациента с гепатобластомой
2. Алгоритм лечения пациента с гепатобластомой
Приложение В. Информация для пациентов
Мукозит (стоматит) – поражение слизистой оболочки полости рта, приводящее к воспалению, а при тяжелых формах к болезненным язвам и инфекции. Эта тяжелая токсическая реакция, в которую могут быть вовлечены язык и десны. Наиболее часто стоматиты возникают, если в состав химиотерапии входят такие лекарства, как метотрексат, фторурацил, доксорубицин, блеомицин. Важно выявить стоматит на начальной стадии. Для этого во время курса ХТ, потенциально вызывающей стоматит, необходимо каждое утро съедать дольку апельсина и, если во рту начинает «пощипывать», сообщить лечащему врачу.
Меры профилактики возникновения стоматита:
Признаки стоматита: «пощипывание», покраснение слизистой оболочки полости рта, обильное выделение слюны, болезненность при пережевывании пищи. Могут появиться пузырьки, отечность языка, жжение, дискомфорт.
Ниже приводим несколько советов, как справиться со стоматитом:
Диетические рекомендации при стоматитах:
Готовые смеси для детей (мясные, овощные и фруктовые), различные виды творога, йогурты, некислые желе, мягкие неострые сыры, взбитые сливки.
Включайте в рацион следующие блюда и напитки: овсяная каша, процеженный молочный суп, яйца всмятку, картофельное пюре, суп-пюре, творожный пудинг (можно размять с молоком), крем из яиц и молока и другую не раздражающую пищу. Не рекомендуется употреблять кислые фрукты и цитрусовые, так как они могут усилить раздражение слизистой оболочки полости рта. Используйте мягкую пищу, когда утихнут острых явлений стоматита. Готовьте тушеные, вареные, мятые блюда (мясо на пару, салаты с провернутым мясом и птицей, запеканки, суфле, пудинги, супы и бульоны с минимальным количеством соли и, естественно, без перца). Помидоры употребляйте с осторожностью, т.к. они обладают способностью усиливать раздражение слизистой оболочки полости рта. Многим помогает варенье из лепестков роз. Настоятельно рекомендуется при стоматитах сливочное и молочное мороженое без каких-либо добавок.
В тех случаях, когда у Вас появляется сухость или дискомфорт в полости рта или горле, когда пережевывание и глотание пищи затрудненно, попробуйте пить больше жидкости (до 2-х литров в день). Арбуз и дыня должны регулярно появляться на Вашем столе. Держите недолго во рту кусочки льда или не содержащие сахара леденцы и жевательные резинки.
Диетические мероприятия при диарее направлены на восстановление водно-минерального, витаминного и белкового равновесия. При этом пища должна максимально щадить слизистую оболочку кишечника. На первом этапе лечения кишечник нуждается в отдыхе, поэтому диета должна включать только мягкую и жидкую пищу (приготовленную на пару или вареную). Кроме того, в течение 3-5 дней желательно ограничивать калорийность пищи за счет уменьшения углеводов и жиров. Из диеты исключают жирные сорта мяса и рыбы, копчености, маринады, консервы, острые специи и раздражающие кишечный тракт овощи (редька, лук, редис, чеснок). Запрещаются бобовые, щавель, шпинат, кислые сорта ягод и фруктов, крепкие бульоны, жаренные и тушеные вторые блюда, свежее цельное молоко, а также мягкий хлеб, кондитерские изделия, блины, пирожки.
Дополнительно используйте следующие практические советы:
Диетологи рекомендуют пудинг из моркови, чернослива, яблок с добавлением лимона, свекольное пюре, винегрет с растительным маслом. По утрам натощак рекомендуется выпить стакан минеральной воды, фруктовый сок (сливовый, персиковый, абрикосовый) или горячий лимонный напиток. Послабляющее действие оказывают съеденные натощак тертая морковь, сырое яблоко, простокваша, 5-7 штук чернослива, вымытого и залитого с вечера кипятком. Кроме того, при общем удовлетворительном состоянии показаны прогулки и незначительная физическая нагрузка. Полезны утренняя гимнастика, физические упражнения с акцентом на мышцы живота, рекомендуются быстрая ходьба.
Лекарственная терапия запоров должна проводиться с большой осторожностью, кратковременными курсами, под строгим контролем врача.
Токсическое действие химиотерапии на кроветворение
Большинство противоопухолевых препаратов поражает костный мозг, снижая его способность производить кровяные клетки. К ним относятся форменные элементы крови – эритроциты, лейкоциты, тромбоциты. Действие на кроветворение является самым главным побочным явлением химиотерапии. Наиболее часто страдают лейкоциты, в меньшей степени тромбоциты, и еще реже повреждается красный кровяной росток – эритроциты. Противоопухолевые препараты наиболее активно действуют на быстро делящиеся опухолевые клетки. Так как лейкоциты имеют наиболее короткую продолжительность жизни, то поражаются они значительно чаще и в большей степени, чем другие элементы крови. Благодаря более медленному делению и длительному (по сравнению с лейкоцитами) сроку жизни эритроцитов, анемия из-за подавления эритроцитов встречается редко и не имеет серьезного клинического значения.
Как правило, лейкопения, нередко сопровождаемая тромбоцитопенией, возникает на 7-14 день от начала лечения с последующим восстановлением числа лейкоцитов к 21-28 дню. Контроль за показателями крови целесообразно продолжать и после окончания введения препаратов. Планируемый очередной курс химиотерапии может быть отложен до тех пор, пока число лейкоцитов не восстановится.
Главная опасность лейкопении – возможность развития инфекций. В этот период источником инфекционных заболеваний являются микробы, которые находятся как внутри организма, так и в окружающей среде.
Низкое число лейкоцитов может привести к маскировке классических симптомов воспаления, в частности, к отсутствию высокой температуры, что затрудняет диагностику инфекции. Признаки инфекции, которые должны насторожить родителей ребенка, получающего химиотерапию:
• Температура выше 38.
• Явления простуды (кашель, насморк, боли в горле).
• Повышенная потливость, особенно по ночам.
• Чувство жжения при мочеиспускании.
В случае появления описанных выше симптомов, сообщите об этом лечащему врачу.
Роль психологической поддержки при химиотерапии
Наибольшее значение имеют следующие факторы: общее влияние химиотерапии на организм, вызывающее многочисленные побочные явления и психические изменения: тревога, напряжение, страх, возбуждение, депрессия являются наиболее частыми реакциями для многих больных.
Не стесняйтесь задавать интересующие Вас вопросы лечащему врачу. Помните, что Ваше эмоциональное благополучие так же важно, как и физическое здоровье.
Приложение Г.
Методы исследования
Сроки контрольных обследований после достижения ремиссии, мес.
МРТ печени с контрастированием
КТ органов грудной клетки
УЗВТ печени, органов брюшной полости, малого таза и забрюшинного пространства